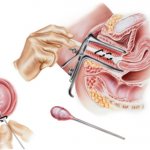
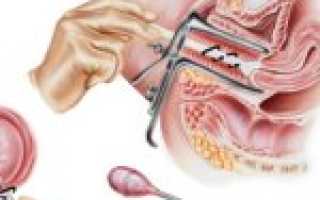
Современные инновационные методы лечения женских заболеваний позволяют проводить различные хирургические процедуры практически без влечения за собой побочных последствий негативного характера. Так, сегодня довольно распространенным считается лечение шейки матки посредством высокочастотной хирургии, называемой монополярной. Абляция шеечного отдела маточной полости представляет собой процедуру лечения ряда заболеваний репродуктивных органов с применением факела аргоновой плазмы либо радиоволн. Ее преимущество заключается в том, что воздействие электромагнитной энергии на поврежденные участки осуществляется бесконтактным способом.
Достоинства методики
Аргоноплазменная коагуляция в сравнении с другим методиками лечения заболеваний шейки матки имеет ряд преимуществ:
- минимальный риск занесения инфекции, поскольку все лечение проводится бесконтактным способом;
- высокая эффективность лечения;
- малая продолжительность лечения и короткий реабилитационный период в постоперационное время;
- отсутствие рубцов, шрамов и струпов на шейке матки, которые теоретически могут помешать беременности в обозримом будущем;
- воздействие только на патологические ткани, без какого-либо затрагивания здоровых клеток.
Минусов у процедуры практически нет, разве что внушительный список противопоказаний и возможные осложнения.
Необходимые условия для проведения процедуры абляции
Конечно, прежде чем проводить процедуру абляции для шейки матки, женщине назначается ряд исследований. К ним относятся:
- Мазок влагалищных выделений;
- Цитологический анализ;
- При определенных показаниях назначается биопсия;
- Анализы на выявление передающихся половым путем инфекций (хламидий, микоплазм, уреаплазмы и т. п.).
Если по результатам анализов выявлено, что женщина является носителем какой-либо инфекции, то абляция маточного тела не проводится, а сначала назначается лечение инфекционного заболевания. Также противопоказанием к проведению такого типа оперативного вмешательства являются воспалительные процессы, протекающие в половых внутренних органах. Как правило, процедура проводится в промежуток между шестым и десятым днем от начала менструальных выделений.
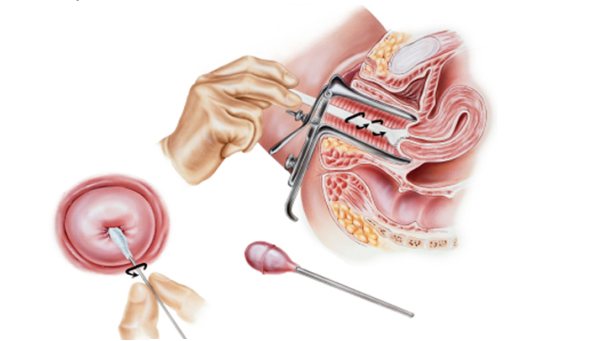
Как проходит операция
Процедура осуществляется амбулаторно, чаще в условиях гинекологического кабинета. Пациентка занимает удобное положение на гинекологическом кресле, специалист подкатывает прибор и осуществляет кольпоскопию, после чего прижигает патологические ткани при помощи электрода. При включении устройства образуется аргоновый факел, который равномерно прижигает патологический очаг. Шейка матки после процедуры приобретает белесый цвет, она не обугливается.
Сразу по окончанию процедуры пациентка может отправляться домой, в госпитализации и круглосуточном наблюдении нет необходимости. Аргоноплазменная коагуляция не причиняет физического дискомфорта или болевых ощущений, так как в области шейки матки нет нервных окончаний. Однако во время абляции женщина может чувствовать едва ощутимое жжение или вибрацию.
Разновидности методик проведения манипуляции
В настоящее время аблацию проводят с помощью различных технологий, что лежит в основе классификации. Для удаления эндометрия используют:
- Лазерный световод (контактный или бесконтактный). Лазерная аблация эндометрия называется также фотодинамической терапией.
- Биполярный электроскальпель, который может иметь вид широкого вращающегося ролика, шара, бочонка, петли. Роликовая электроаблация относится к «золотому стандарту» малоинвазивных методов лечения патологии эндометрия.
- Электрод для подачи радиочастотных волн (обычно треугольной формы), которые вызывают мгновенную высокотемпературную сухую коагуляцию белков эндометрия с выпариванием тканей.
- Зонд для проведения микроволновой аблации.
- Баллон на катетере, заполненный предварительно нагретым до высоких температур и находящимся под давлением раствором. Такая гидротермоаблация вызывает контактный термический ожог эндометрия.
- Система подачи в полость матки жидкого азота для проведения криоаблации.
- Деструкция слизистой оболочки матки может проводиться без непосредственного визуального контроля или эндоскопически – с помощью вводимого в полость гистероскопа, оснащенного камерой и источником освещения. Конечно, предпочтительным методом является гистерорезектоскопическая аблация эндометрия, позволяющая врачу непосредственно во время операции оценивать качество и объем разрушения слизистой оболочки.
Что такое дисплазия шейки матки
Дисплазия шейки матки классифицируется как предраковое заболевание, представляющее собой патологические изменения в строении клеток, из которых состоит слизистая оболочка шейки матки. Заболевание может выражаться в утолщении, разрастании, нарушении «специализации» клеток, а также в созревании и отторжении эпителия, выстилающего слизистую оболочку. Принципиальное отличие дисплазии от эрозии шейки матки, в том, что в первом случае захватывается не только поверхностные слои эпителия, но и глубокие. Наиболее часто дисплазию диагностируют у женщин детородного возраста, преимущественно в период от 25 до 35 лет.
Основные причины появления и развития дисплазии
Дисплазия – патологическое разрастание эпителиального слоя слизистой оболочки шейки матки. Различают три стадии заболевания:
- первая, когда повреждена 1/3 верхнего эпителия;
- вторая, патологические изменения проникают глубже и в процесс вовлечено уже 2/3 эндометрия;
- третья стадия обусловлена полным поражением слизистой оболочки. Результаты показывают атипичное строение клеток даже самых глубинных слоев эпителия. На третьей стадии может пойти речь об онкологической природе патологии.
Степени дисплазии шейки матки
Основной причиной, приводящей к появлению и ускоренному течению дисплазии, считается наличие у пациентки ВПЧ 16 и 18 типа. Помимо присутствия в организме вирусов спровоцировать болезнь могут:
- частая смена половых партнеров;
- раннее начало половой жизни, до 16 лет;
- вредные привычки;
- гинекологические операции, включая аборты и выскабливания;
- многочисленные роды, особенно с порывами и надрезами;
- сбои в работе иммунной системы;
- генетическая предрасположенность;
- гормональный дисбаланс, возникающий вследствие беременности, приема оральных контрацептивов, возрастных изменений и т.д.;
- инфекции половой и мочевыводящей систем;
- фоновые процессы шейки матки, к коим относят эрозию, лейкоплакию, эндоцервикоз и т.д.
Как распознать патологию
Дисплазия на начальных стадиях практически не проявляет себе, распознать присутствие болезни можно только по ряду косвенных признаков: зуд, жжение, боль во время интимного контакта или мочеиспускания, обильные выделения с неприятным запахом. Нередко возникают скудные кровянистые выделения. Чаще они наблюдаются после физической близости, применения спринцовок или гинекологического осмотра. Нередко бывают тянущие боли внизу живота. Чаще дисплазию выявляют при очередном посещении гинеколога, поэтому любые возникающие «недомогания» должны стать поводом для внеочередного осмотра. Игнорировать симптоматику не следует, поскольку дисплазия может перетечь в онкологическое заболевание.
Диагностика заболевания
Одного только врачебного осмотра для постановки точного диагноза недостаточно. Для диагностирования заболеваний шейки матки применяют перечень лабораторных и инструментальных исследований. Наиболее эффективным считается обследование шейки при помощи специального прибора – колькоскопа, который способен увеличивать «изображение» до 10 раз. Кроме того, пациентке назначают рая анализов на микрофлору, онкоцитологию, половые инфекции, вирус папилломы человека (ВПЧ). Большой информативностью обладает биопсическое исследование – с пораженного участка как бы отщипывают кусочек видоизмененной ткани и обследуют его на предмет атипичных клеток.
Дополнительная информация:
О преимуществах АПК
Патологии шейки матки – распространенная гинекологическая проблема, потому изобретение новых методов лечения является первостепенной задачей. Болезни причиняют вред не только детородному органу, но и всей репродуктивной системе женщины, опасность заключается в риске нарушений гормонального фона, последствием которых являются онкологические опухоли. Аргоноплазменная коагуляция шейки матки представляет собой относительно новый метод с подтвержденной эффективностью.
Преимущество метода заключается в его распространенности, особая технология позволяет применять его при разных патологических состояниях. Рассматривая суть метода, его можно отнести к способам высокочастотной хирургии.
Принцип работы:
- ионизированный газ (аргон), заключенный в устройстве вырабатывает энергию;
- врач направляет поток на очаги поражения слизистой оболочки органа;
- участки высушиваются под действием энергии.
Плюсом метода является то, что глубина зоны работы устройства составляет меньше 3 мм, но она может изменяться, в зависимости от конкретной цели. Это обеспечивается изменением длительности контакта и выбора режима работы аппарата. Также плазма может распространяться по обработанной области, попадая на незатронутые участки. На этом фоне обработка получается максимально равномерной, точной и эффективной. Такой эффект невозможно получить при электрокоагуляции.
Когда применяется абляция эндометрия
Чаще всего операция применяется для коррекции меноррагий (обильных менструаций, по продолжительности превышающих физиологическую норму) и аномальных маточных кровотечений между менструациями.
Проведены исследования, которые показали эффективность использования абляции для лечения гиперплазии эндометрия, особенно у женщин в пред- и постменопаузе.
Абляция эндометрия проводится при неэффективности консервативного медикаментозного, в том числе гормонального лечения. Также учитывается возраст и наличие у женщины детей (после абляции шансы забеременеть и значительно сокращаются).
Как проводится аблация эндометрия?
Аблация эндометрия – процедура, обычно требующая непродолжительной (1-2 дня) госпитализации пациентки. Перед этим ей назначается обследование. Помимо общеклинических анализов, оценки свертывающей системы крови и мазков на степень чистоты, оно включает определение эндокринного статуса, уточнение состояния сердечно-сосудистой системы и контрольное УЗИ органов малого таза. Первостепенные задачи такого предварительного обследования – исключение онкопатологии как причины кровотечений и выявление возможных противопоказаний для анестезии.
Манипуляция чаще всего производится на 5-8 день менструального цикла, когда эндометрий имеет наименьшую толщину. При нерегулярных менструациях или их отсутствии при выборе дня процедуры ориентируются на данные УЗИ. Кроме того, нередко для частичной редукции гиперплазированного эндометрия на подготовительном этапе назначают гормональную терапию. Такие меры существенно повышают вероятность благоприятного исхода, так как создают условия для максимально полного удаления всей толщи слизистой оболочки с захватом верхнего слоя миометрия.
Аблация производится в асептических условиях, с использованием общей или спинальной анестезии. Reklama: Anglų kalbos kursai internetu čia. Пациентку обычно располагают на операционном гинекологическом столе в положении Тренделенбурга для снижения естественной взаимной компрессии органов малого таза и сглаживания изгибов тела матки. Доступ осуществляют трансвагинально.
Шейку матки фиксируют и частично низводят пулевыми щипцами. Цервикальный канал расширяют с помощью набора расширителей Гегара. Если используется гистероскоп, производят контрольный осмотр полости матки и при необходимости прицельную биопсию подозрительных на малигнизацию участков. В некоторых случаях требуется использование ирригационной системы для создания объема, достаточного для проведения манипуляций.
После завершения процедуры пациентка в течение нескольких часов находится под врачебным контролем. При удовлетворительном состоянии и хорошем самочувствии она может быть выписана вечером того же дня, при необходимости ее оставляют в стационаре еще на сутки. При развитии осложнений срок госпитализации определяется сложившейся клинической ситуацией и объемом лечения.
Электрохирургическая деструкция эндометрия
Резекция слизистой оболочки матки с помощью электротока, по статистике, является самым востребованным в РФ вариантом аблации. При этом и в настоящее время широко используются методы как прижигания, так и срезания тканей, нередко в комбинации друг с другом.
При использовании шаровых или роликовых электродов производят противоположно направленные штриховые движения по поверхности эндометрия, начиная со дна матки. При этом врач старается не погружать рабочий наконечник, создавая эффект «распыления» энергии для равномерной обработки слизистой оболочки. Рекомендуется использовать режим коагуляции с мощностью тока около 75 Вт.
Если же применяется петлевой электрод, техника должна быть другой. Эндометрий подобно стружке срезается вместе с верхним слоем миометрия. При этом используется режим резания (скальпеля) с мощностью тока порядка 150 Вт. Движения обычно направлены сверху вниз и не доходят до уровня внутреннего зева. Желательно начинать работу со дна и переходить к задней стенки матки, когда ее визуализация еще не затруднена наслоениями резецированных тканей.
При комбинированной методике основная поверхность обрабатывается петлей, а область около устьев маточных труб и в проекции крупных артерий подвергается деструкции шаровым электродом. Он же используется для дополнительной коагуляции тканей около кровоточащих сосудов и имеющихся рубцов. Такое сочетание повышает результативность процедуры и делает ее более безопасной.
Электроаблация позволяет прицельно срезать имеющиеся полипы. Она доступна и результативна, но чаще других методик приводит к формированию внутриматочных синехий.
Особенности лазерной абляции
Лазерная аблация при гиперплазии эндометрия может проводиться контактным и бесконтактным способом. Обработку слизистой оболочки при любой методике начинают с области маточных труб, проводя перпендикулярно расположенным световодом в направлении к шейке матки.
Под действием узконаправленного лазерного луча слизистая оболочка не отделяется пластом от миометрия. Она коагулируется и при этом разбухает с изменением цвета. При контактной методике образуются мелкие обрывки и множественные пузырьки газа, что требует времени для промывания полости матки.
Использование лазера при абляции существенно снижает риск кровотечения по сравнению с электрохирургической методикой. Ведь при этом не происходит зияния поврежденных сосудов, даже мельчайшие из них надежно закрываются коагулированной кровью. Кроме того, лазерная деструкция эндометрия обычно занимает меньше времени, да и восстановительный период после нее протекает мягче.
Гидротермоабляция
Гидротермоаблация – отнюдь не новая методика. Тем не менее, на территории РФ она продолжает использоваться, несмотря на отсутствие явной экономической выгоды и имеющиеся недостатки. Это можно объяснить в первую очередь недостаточным техническим оснащением ряда медучреждений.
При гидротермоаблации деструкция тканей происходит путем термического контактного ожога. Для этого в полость матки водится катетер, на котором прочно закреплен силиконовый баллон с нагревательным элементом внутри. Он заполнен нагретым до 75°С глицерином, находящимся под определенным давлением. Для достижения нужного эффекта необходимо продолжительное (до 30 минут) пребывание баллона в полости матки.
К основным недостаткам этого метода относят невозможность спрогнозировать глубину деструкции, достаточно большую вероятность сохранения эндометрия в углах матки (вокруг устья труб). Кроме того, гидротермоаблацию нельзя проводить при деформации или увеличении внутреннего объема органа, наличии в нем синехий, внутриматочной перегородки, рубцов.
Микроволновая аблация эндометрия
Микроволновая абляция технически сходна с лазерной, но при этом занимает существенно меньше времени (не более 5 минут). Для деструкции используются микроволны, приводящие к локальному повышению температуры в тканях до 70-80°С с быстрым обезвоживанием и полусферическим разрушением эндометрия.
Микроволновая аблация эндометрия
Глубина воздействия при этом достигает 6 мм, поэтому ограничением для такой абляции является истончение миометрия. Согласно рекомендациям, толщина мышечного слоя должна составлять не менее 10 мм. Только в этом случае процедура не будет сопряжена с высоким риском перфорации.
Микроволновую методику признают одним из самых действенных способов аблации, ведь она дает самый высокий процент послеоперационной аменореи. К тому же она не сопровождается выраженным болевым синдромом, что позволяет использовать менее сильную анестезию.
Чего ожидать после процедуры?
В первые часы после вмешательства могут отмечаться небольшие тянущие боли или дискомфорт внизу живота (как при месячных). Волноваться не стоит – это вполне нормальное явление. Могут появиться незначительные коричневатые выделения, которые вскоре проходят. После проведенной манипуляции в течение 4-6 недель нужно отказаться от половой жизни, не принимать ванну, исключить посещение бассейна, бани или сауны, не поднимать никаких тяжестей (разрешено носить не больше 3-5 кг), не спринцеваться и не пользоваться тампонами.
Противопоказания
Манипуляция противопоказана при уже диагностированном раке эндометрия или раке тела матки, а также при наличии подозрений на малигнизацию гиперплазированных тканей. Это связано с невозможностью проведения экстренного интраоперационного гистологического исследования.
Деструкцию эндометрия не осуществляют при пролапсе матки и недостаточно состоятельном шве на ее стенке, при инфекционно-воспалительных заболеваниях мочеполовой системы в острой фазе, ЗППП, выраженных не скорректированных препаратами нарушениях свертывания крови. Ее откладывают в случае лихорадочных состояний, декомпенсации имеющихся у женщины хронических заболеваний любой локализации.
Миома матки не является поводом для отказа от абляции при любом количестве узлов, если их диаметр не превышает 5 см, а матка увеличена не более чем на 12 недель. А вот эндометриоз относится к противопоказаниям для такого вмешательства.
Влияние аблации эндометрия на репродуктивную функцию
У женщин репродуктивного возраста аблация нередко проводится таким образом, чтобы сохранить возможность восстановления менструаций. Для этого деструкцию завершают на 0,8-1,0 см выше края внутреннего зева матки. В таком случае месячные после абляции эндометрия могут восстановиться (при сохранной функции гипоталамо-гипофизарно-яичниковой системы), но будут скудными и непродолжительными.
Важно помнить, что у женщин репродуктивного возраста проведенная деструкция эндометрия не означает полной утраты возможности зачатия. Ведь эта процедура не сопровождается нарушением овуляторной функции яичников, к тому же существует вероятность сохранения или восстановления части слизистой оболочки, пригодной для имплантации плодного яйца. Поэтому женщинам после возобновления половой жизни рекомендуется использовать методы контрацепции.
Но у большинства женщин резекция эндометрия приводит к гипо- и аменорее и сопутствующему бесплодию. Именно поэтому пациенток, не достигших пременопаузального возраста, обязательно информируют о высокой вероятности безвозвратной утраты способности к зачатию. И этот момент может стать поводом для отказа женщины от предлагаемого ей лечения.
Абляция эндометрия – современная малоинвазивная методика, во многих случаях позволяющая без операции справиться с рецидивирующими меноррагиями и гиперплазией слизистой оболочки матки. Но она имеет ряд противопоказаний и необратимых последствий, поэтому может проводиться лишь с согласия женщины и в качестве альтернативного метода лечения.
Подготовка
На этапе подготовки к вмешательству требуется осуществить несколько диагностических процедур с целью исключения наличия противопоказаний. Для этого пациентке назначаются следующие исследования:
- Ультразвуковое исследование репродуктивной системы трансвагинальным методом;
- Осмотр у гинеколога;
- Кольпоскопия;
- Коагулограмма (в некоторых случаях);
- Общий анализ крови и биохимия крови;
- Мазок из влагалища для определения наличия инфекций.
Стоимость
Эта услуга недешевая по сравнению с другими методами коагуляции. Однако порой лучше потратиться на нее, чем столкнуться со сложностями при беременности и родах. С другой стороны, если заводить ребенка в будущем пациентка не планирует, то есть смысл воспользоваться менее дорогостоящей процедурой, тем более, что переносятся такие вмешательства также достаточно легко.
| Город | Медицинское учреждение | Стоимость в рублях |
| Москва | Клиника Центральная | 13560 |
| Санкт-Петербург | Клиника № 2 ФГБУ ВЦЭРМ им. А.М.Никифорова МЧС России | 17850 |
| Екатеринбург | Здоровье 365 | От 4500 |
Учитывайте, что в стоимость вмешательства могут, как входить, так и не входить цены на анестезию и расходные материалы.
Контроль за состоянием здоровья
После процедуры, возратясь домой, женщина должна внимательно контролировать свое самочувствие и немедленно обращаться к специалисту при появлении следующей симптоматики:
- появление кровотечений;
- болезненные спазмы внизу живота и в тазовой области;
- болезненные ощущения при интимной близости;
- боль при мочеиспускании и дефекации;
- лихорадочное состояние с ознобом и повышением температуры;
- головокружение;
- отсутствие менструации на протяжении 2-3 месяцев.
Организм женщины представляет собой систему сложных и чувствительных функций, предназначенных выполнять уникальную роль зарождения и появления на свет новой жизни. Поэтому к нему и к самой женщине необходимо бережное, заботливое отношение. Большинство заболеваний, которые приобретаются в процессе существования лучше предотвращать, чем затем долго и нудно от них избавляться. Заболевания, особенно протекающих в хронической вялотекущей форме, способны ослаблять организм и запускать развитие цепочки все новых и новых патологических процессов.
Чтобы предотвратить это, важно повышать иммунную систему, используя закаливающие процедуры, прогулки за городом, витаминизацию и улучшение рациона питания. Благодарный организм способен с помощью сильного иммунитета сам справиться с возможными проблемами.
Также важно привести в порядок половую жизнь, чтобы не допускать случайных партнеров. Инфекции, полученные половым путем не способны проходить бесследно.